Mikrobiota jelitowa a przebieg i leczenie COVID-19
08.12.2020
Wiele dotychczas przeprowadzonych badań wykazało, że mikrobiota skóry i błon śluzowych (układu oddechowego, pokarmowego i moczowo-płciowego) zawiera gatunki bakterii, które pełnią funkcje ochronne. Są to np. gatunki z rodzajów Lactobacillus i Bifidobacterium, które m.in. zajmują miejsce do rozwoju i odbierają substancje odżywcze potencjalnym patogenom, a także inne bakterie, które produkują substancje hamujące rozwój lub zabijające bakterie chorobotwórcze (bakteriocyny).
Czy mikrobiota jelitowa wpływa na infekcje wirusowe?
Tak! Mikrobiota jelitowa wpływa na naszą odporność wielotorowo. Pośrednio poprzez już wspomniane wsparcie ochronne i zachowanie równowagi w jelitach i w organizmie, a także przez wsparcie:
- wchłaniania składników odżywczych,
- produkcję witamin i neuroprzekaźników,
- syntezę krótkołańcuchowych kwasów tłuszczowych (SCFA).

Aktywność bakterii jelitowych ma znaczący wpływ na kondycję naszego organizmu i odporności, ale nie tylko. SCFA wpływają na szczelność bariery jelitowej i produkcję śluzu, a niektóre z tych kwasów, zwłaszcza kwas masłowy, działają przeciwzapalnie. Kluczowym producentem kwasu masłowego w organizmie jest Faecalibacterium prauznitzii. Co ciekawe, do prawidłowego działania bateria ta potrzebuje innych elementów mikrobioty, choćby bakterii Akkermansia muciniphila. Tylko prawidłowa mikrobiota jelitowa i zróżnicowana, zdrowa dieta zapewnia odpowiednie działanie bariery jelitowej i ochronę organizmu przed zwiększoną przesiąkliwością jelitową i stanem zapalnym, który jest jego konsekwencją. Co ważne, długotrwały stan zapalny wpływa na obciążenie organizmu i zmniejsza odporność.
W wielu badaniach opisano bezpośrednie zależności między mikrobiotą a układem odpornościowym. Bakterie pełnią funkcje immunomodulujące, czyli wpływają na wytwarzanie cytokin przeciwzapalnych i prozapalnych, stymulują też wytwarzanie substancji zwalczających bakterie i wirusy na powierzchni śluzówek organizmu (od układu oddechowego, przez pokarmowy, aż do moczowo-płciowego). Wytwarzanie tych substancji np. sIgA i β- defensyn odbywa się dzięki treningowi immunologicznemu w kępkach Payera w jelitach. Kępki te to grudki chłonne, czyli skupiska komórek układu odpornościowego związanego z jelitem (GALT, ang. gut associated lymphoid tissue (GALT)) – Rycina 1.
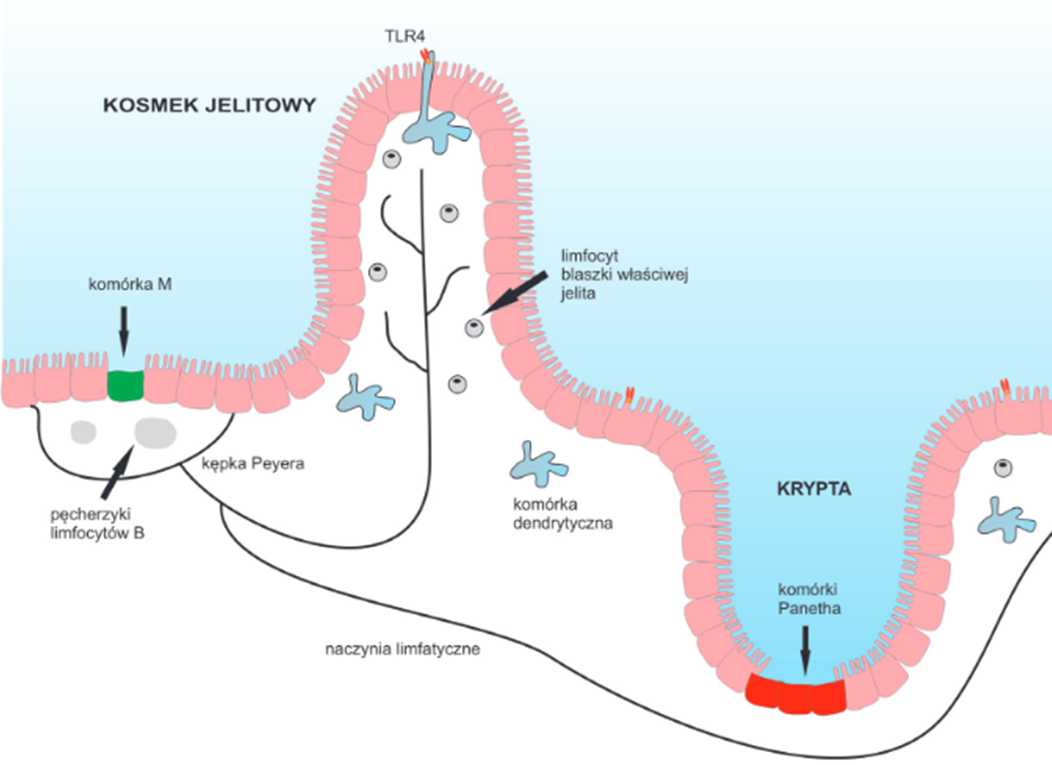
Proces treningu immunologicznego jest możliwy dzięki kontaktowi z bakteriami immunostymulującym takimi jak Escherichia coli i Enterococcus. Nawet fragmenty tych bakterii w kępkach Payera aktywują poszczególne grupy limfocytów, prowadząc do ich namnażania, dojrzewania i wydzielania obronnych peptydów. Co ciekawe, komórki odpornościowe krążą nie tylko w jelitach, ale w całym organizmie i bronią wszystkich śluzówek.
Mikrobiota jelitowa a COVID-19 – co wiemy o tych zależnościach?
Ponieważ mikrobiota wpływa na układ odpornościowy, naukowcy sugerują, że może ona mieć ogromne znaczenie w zapadalności, przebiegu i leczeniu COVID-19. Badacze szczególnie akcentują rolę limfocytów T w bezobjawowej postaci COVID-19 oraz wpływu ilości wirusa na ekspresję objawów.
Z ciężkim przebiegiem COVID-19 wiąże się tzw. „burza cytokinowa”, czyli, w uproszczeniu, nadaktywność układu odpornościowego wobec tkanek płuc i śródbłonka naczyń. Jak wiadomo, prawidłowa mikrobiota jelit może sprzyjać równowadze cytokinowej (cytokin przeciwzapalnych i prozapalnych), co będzie miało pozytywne przełożenie na przebieg choroby. Dodatkowo, szczelność bariery jelitowej i jej prawidłowe działanie oraz ochrona nabłonka jelitowego, który też może zostać zaatakowany przez wirusa, mogą być kluczowe dla profilaktyki COVID-19 [1,2,3,4].
Wpływ zaburzeń mikrobioty jelitowej na zapadalność i przebieg infekcji SARS-Cov-2 też wydaje się znamienny i powinien być szeroko zbadany wśród Europejczyków. Zaburzenia mikrobioty zaobserwowano w przebiegu takich chorób jak:
- cukrzyca typu 2,
- nadciśnienie,
- choroby serca,
- udary,
- choroby układu oddechowego,
- otyłość.
Większość z tych chorób naraża pacjenta na ciężki przebieg COVID-19 i zwiększa ryzyko zgonu [1,2,3,4]. Warto też podkreślić, że narządy takie jak płuca i jelita są najbardziej zasiedlone przez mikrobiotę i coraz częściej mówi się o ich powiązaniu ze sobą w tzw. osi płucno-jelitowej [5]. Co więcej zarówno w nabłonku płuc jak i jelit znajdują się receptory ACE2 dzięki, którym możliwe jest wnikanie wirusa SARS-CoV-2 do wnętrza komórek i jego namnażanie [5].
Na początku pandemii Gao i współpracownicy nieoczekiwanie wskazali na związek między stanem mikrobiomu jelitowego a nasileniem przebiegu COVID-19 [1, 2]. Kilka miesięcy później, czasopismo Biologia opublikowało artykuł bezpośrednio określający mikrobiotę jelitową jako potencjalną strategię walki z infekcją SARS-CoV-2 [3].
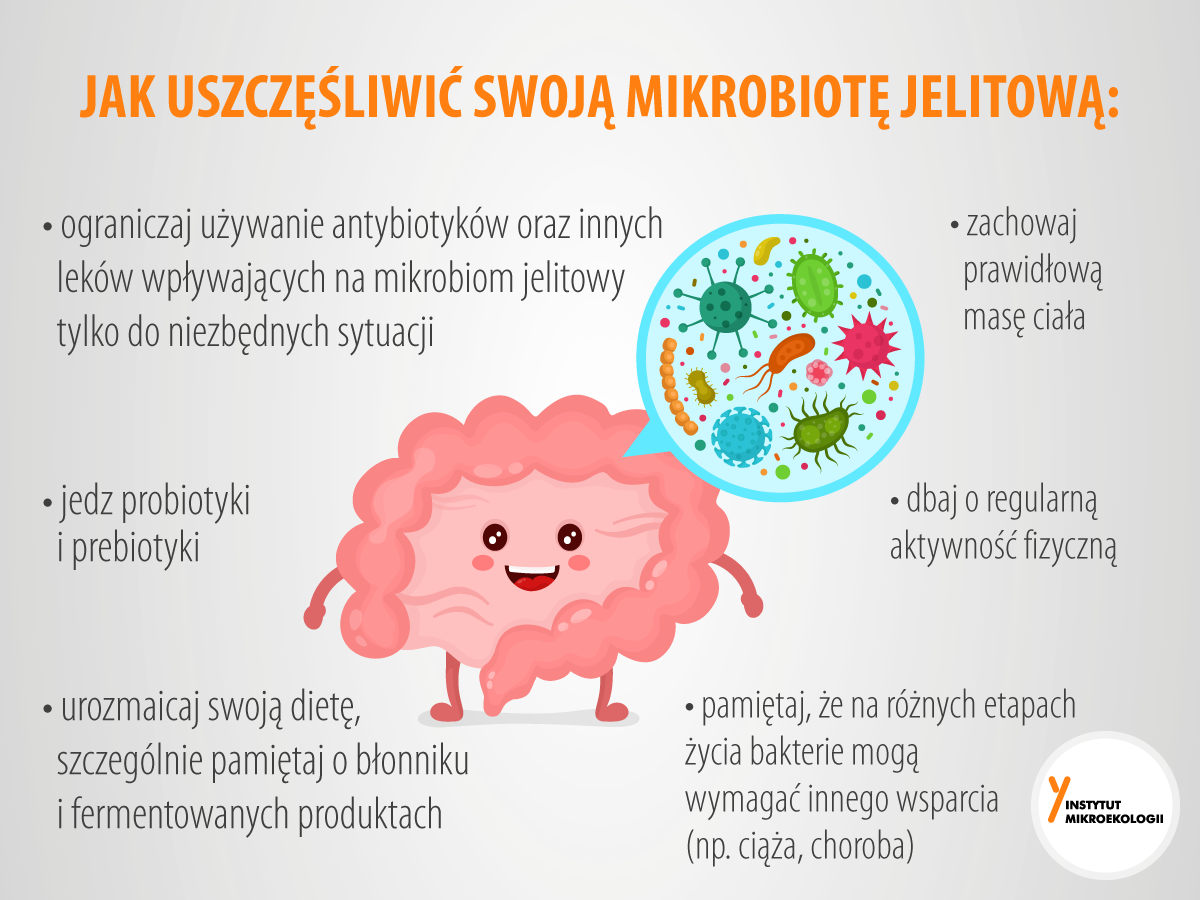
Chociaż nie ma bezpośrednich dowodów klinicznych na to, że modulacja mikrobioty jelitowej odgrywa rolę terapeutyczną w leczeniu COVID-19, warto zwrócić uwagę na taką możliwość przynajmniej jako leczenie uzupełniające. Mikrobiom, ostatni odkryty organ ludzkiego ciała, wydaje się być istotnym czynnikiem odgrywającym ważną rolę w epidemii COVID-19. Należy więc pamiętać o świadomym wsparciu mikrobiomu na co dzień, dzięki:
- diecie: różnorodnej, odpowiednio zbilansowanej i bogatej w błonnik oraz kiszonki,
- suplementacji dobrej jakości probiotyków [6],
- regularnej aktywności fizycznej, dopasowanej do możliwości organizmu,
- wykonywaniu kontrolnych badań podstawowych: morfologia, profil lipidowy i parametry wątroby, poziom witaminy D, poziom hormonu tarczycy TSH, glukozy i insuliny.
Działania te wydają się być właściwą profilaktyką zarówno zakażeń SARS-CoV-2, jak i innych chorób cywilizacyjnych.
A co w przypadku gdy chorujemy przewlekle lub cierpimy z powodu nawracających infekcji?
Koronawirus SARS-CoV-2 powoduje przede wszystkim infekcje dróg oddechowych, ale na zakażenie wpływa również stan na jelit. Dysbioza mikrobiomu jelitowego, która często występuje u osób starszych, otyłych i osób z podstawową chorobą przewlekłą, może być odpowiedzialna za wyższy współczynnik śmiertelności [4, 5, 6]. Warto zatem zastosować się do wcześniejszych wskazówek, ale też zadbać o źródło problemów z układem odpornościowym, czyli o jelita. Jednym ze sposobów jest wykonanie badania mikrobioty jelit- Mikrobiota jelit Complete. Po wykonaniu badania do wyniku zostaną dołączone zalecenia terapii mikrobiologicznej (probiotycznej i prebiotycznej). Badanie mikrobioty jelit jest dla Ciebie, jeśli:
- Zastanawiasz się czy masz prawidłową mikrobiotę jelitową,
- Chcesz podnieść swoją odporność,
- Chcesz poprawić funkcjonowanie jelit,
- Chcesz dobrać najwłaściwszy dla Twoich potrzeb i stanu jelit probiotyk,
- Cierpisz na choroby przewlekłe i chcesz poprawić stan swojego zdrowia i jakość życia.
Badanie Mikrobiota jelit dostępne jest w 4 panelach o różnym zakresie. Sprawdza stan mikrobioty i wskazuje jak odpowiednio wspierać jej równowagę. Badanie to można wykonać u osób dorosłych i dzieci. Dedykowane jest w dolegliwościach jelitowych, a także jako wsparcie odporności oraz osi
Pakiet dla osób z nawracającymi infekcjami. Obejmuje badania mikrobioty jelit, odporności śluzówkowej i nadwrażliwości pokarmowych. Zapewnia indywidualnie dopasowane zalecen

Źródła:
- Gao i wsp. 2020 ; Gao QY, Chen YX, Fang JY (2020) 2019 novel coronavirus infection and gastrointestinal tract. J Dig Dis 21(3):125–126. https://doi.org/10.1111/1751-2980.12851
- Wong i in. 2020 Wong SH, Lui RN, Sung JJ (2020) Covid-19 and the digestive system. J Gastroenterol Hepatol 35(5):744–748. https://doi.org/10.1111/jgh.15047
- He et al. 2020b He LH, Ren LF, Li JF et al (2020b) Intestinal Flora as a potential strategy to fight SARS-CoV-2 infection. Front Microbiol 11:1388. https://doi.org/10.3389/fmicb.2020.01388
- Janda L., Mihalon M., Stastna M., Is a healthy microbiome responsible for lower mortality in COVID-19?, Biologia (2020), https://doi.org/10.2478/s11756-020-00614-8.
- Olaimat A., The potential application of probiotics and prebiotics for the prevention and treatment of COVID-19, npj Science of Food (2020), 4:17 ; https://doi.org/10.1038/s41538-020-00078-9.
- Ahlawat, S., & Sharma, K. K. (2020). Immunological co-ordination between gut and lungs in SARS-CoV-2 infection. Virus research, 198103.
O autorze

Monika Cyprian

Masz dodatkowe pytania?
Skorzystaj z bezpłatnej konsultacji telefonicznej
Nasi specjaliści chętnie odpowiedzą na Twoje pytania. Codziennie, od poniedziałku do piątku możesz porozmawiać z naszymi dietetykami, diagnostami oraz innymi specjalistami. Bezpłatne konsultacje odbywają się w wyznaczonych godzinach i działają na zasadzie linii otwartej – wystarczy, że zadzwonisz w wybranym dniu do specjalisty, w godzinach konsultacji.
Sprawdź i zadzwońWięcej z naszego bloga


